Déficit de GLUT1. Reunión de la Asociación de Padres con PKU y OTM.
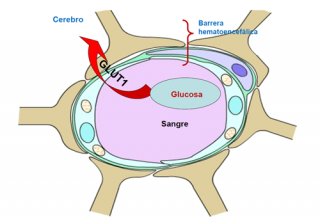
La deficiencia de GLUT1 es una enfermedad hereditaria causada por un defecto del transporte de glucosa a través de la barrera hemato-encefálica (BHE). GLUT1 es una glicoproteína integral de la membrana plasmática, abundante en hematíes y en capilares de la BHE. Esta proteína facilita la difusión pasiva de glucosa y otros sustratos a través de esta BHE para su utilización como sustrato energético por parte de las neuronas.
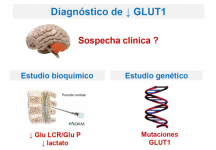
El déficit de la proteína GLUT1 provoca una disminución de la captación cerebral de glucosa y una reducción de glucosa en líquido cefalorraquídeo (LCR).
La prueba bioquímica para el diagnóstico es el hallazgo de niveles bajos de glucosa en LCR en presencia de valores normales de glucosa en sangre. Actualmente, dada la diversidad de los fenotipos clínicos descritos, los límites de glucosa en LCR para el diagnóstico de esta enfermedad todavía no están bien establecidos, dado que en las formas leves de la enfermedad estos valores se solapan con los límites inferiores de la normalidad.
La enfermedad GLUT1
La enfermedad GLUT1 fue descrita por De Vivo en 1991, en dos niños con epilepsia precoz fármaco-resistente, retraso psicomotor, baja glucosa en LCR y buena respuesta a la dieta cetógena. Desde entonces se han descrito más de 200 pacientes.
Ahora se conoce que el 80% de los niños presentan el fenotipo clásico descrito por De Vivo, mientras que un 20% presentan otros fenotipos más leves: trastorno del movimiento complejo sin crisis epilépticas, ataxia crónica y/o intermitente, distonía inducida por el ejercicio, hemiplegia alternante y epilepsia generalizada con predominio de crisis tipo ausencias.
Todos los síntomas descritos en el déficit de Glut-1 están sometidos a fluctuaciones ambientales como el ayuno, el esfuerzo físico y/o mental, las infecciones y la falta de sueño.
¿Qué manifestaciones clínicas tiene?
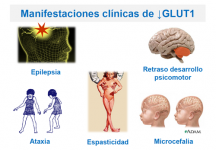
La manifestación principal del déficit de GLUT-1 es la epilepsia. Las crisis epilépticas están muy influenciadas por la falta de aporte calórico y mejoran significativamente con dieta cetógena, que es el tratamiento principal del GLUT1.
En niños pequeños el déficit de GLUT1 produce crisis muy variadas, crisis parciales, secundariamente generalizadas, mioclónicas, la mayoría de ellas fármaco-resistentes. Se suelen asociar a deterioro cognitivo, trastorno motor complejo y pobre crecimiento cerebral. En cambio, en niños escolares las crisis suelen ser generalizadas, tipo ausencias, mioclónicas o tónico-clónicas. Suelen responder bien a fármacos antiepilépticos y los pacientes raramente asocian otros síntomas, como leve disartria o ataxia y leve déficit intelectual.
Las crisis de ausencia merecen mención especial dado que representan el 87% de todas las crisis descritas en esta enfermedad. Pueden iniciarse a cualquier edad, entre los 2 años y la edad adulta.
Otro síntoma frecuente en los pacientes que las padecen son las distonías inducidas por el ejercicio físico. Se trata de movimientos rápidos e incontrolables, o rigidez muscular y calambres en las extremidades, y aparecen tras un ejercicio prolongado como escribir o caminar. Suelen durar unos minutos y ceden con el reposo. En ocasiones los pacientes no reconocen estos síntomas, pero su identificación es fundamental para optimizar el tratamiento dietético.
Otros trastornos del movimiento que suelen presentar los niños con déficit de GLUT1 son: trastornos de la marcha con predominio de ataxia y espasticidad (90%, existe un 10% de niños no tratados que no llegan a caminar solos), distonía (80%), corea (75%), temblor (70%) y mioclonus (16%).
Además, algunos pacientes presentan otros trastornos neurológicos paroxísticos en situaciones de ayuno, infecciones, falta de sueño, etc. Estos trastornos agudos pueden ser movimientos anormales, pero también migrañas y trastornos del comportamiento, como rabietas e irritabilidad. Comer algún alimento, descansar o dormir suelen ser efectivos para revertir los síntomas.
Una enfermedad heredada
El déficit de GLUT1 es una enfermedad genética. En niños con las formas graves de la enfermedad la herencia suele ser dominante, con mutaciones de novo (es decir, los padres no presentan ninguna mutación). Raramente se han descrito herencias autosómicas recesivas.
En cambio en las formas leves son mucho más frecuentes los casos familiares con transmisión dominante, es decir, que uno de los dos padres puede presentar rasgos de la enfermedad. Por esto en las formas leves es fundamental preguntar por antecedentes familiares de epilepsia, trastornos de la marcha, déficit intelectual y distonías.
El tipo de herencia viene determinada por la patogenicidad relativa de las mutaciones que producen la enfermedad. Sin embargo, existen casos familiares con la misma mutación y diferentes grados de expresión clínica. Por ello se piensa que existen otros factores genéticos, otras proteínas que regulan la expresión de GLUT1 u otros transportadores de glucosa o de otros sustratos energéticos alternativos que modifican la expresión clínica en diferentes individuos de una misma familia.
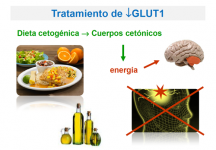
El objetivo terapéutico del déficit de GLUT1 es abastecer el cerebro de una fuente energética alternativa mediante la dieta cetógena (Ver Pautas de nutrición en defectos de GLUT1 y tríptico adjunto), que produce cuerpos cetónicos que son transportados a través de la BHE y eficientemente utilizados por las neuronas como sustratos energéticos.
Otro objetivo importante en esta enfermedad es evitar agentes que inhiben el transportador GLUT1, como los barbitúricos y las metilxantinas. Finalmente, el último objetivo sería favorecer la expresión del transportador de glucosa mediante terapias genéticas, aunque para conseguir este último objetivo todavía son necesarios muchos estudios "in vitro" y en animales de experimentación antes de poder ser aplicados a las personas.
La dieta cetógena
En los niños con formas leves de la enfermedad la dieta cetógena consigue controlar completamente los síntomas. Sin embargo, en los niños con formas graves que han sido tratados tardíamente la dieta cetógena puede controlar algunos síntomas, como las crisis epilépticas, y mejorar otras manifestaciones, como la coordinación motora, la atención y el rendimiento escolar.
Hay que tener en cuenta que cuando el diagnóstico ha sido realizado tardíamente pueden persistir secuelas motoras y cognitivas que no lleguen nunca a normalizarse completamente.
En conclusión, el déficit de GLUT1 se manifiesta con un amplio abanico de síntomas y de gravedad clínica. La epilepsia y los trastornos del movimiento son fluctuantes y suelen empeorar en situaciones de demanda energética alta o mantenida. La dieta cetógena es capaz de controlar la epilepsia y los episodios paroxísticos relacionados con hipoglucorraquia.
La capacidad de la dieta cetógena en garantizar un desarrollo completo de funciones cognitivas y de coordinación motora está todavía por demostrar, sobretodo en niños con formas muy severas de la enfermedad.
Danza Movimiento Terapia y GLUT1
La Danza Movimiento Terapia (DMT) se encuentra dentro del conjunto de las Terapias Creativas como la Musicoterapia y el Arte-Terapia. Pero en la DMT el protagonismo lo toma el cuerpo y el movimiento. Es una herramienta terapéutica que integra la comunicación verbal con el lenguaje corporal, de manera que el individuo se entiende como un todo, integrándose lo físico, cognitivo y emocional.
Trata de profundizar en la conexión entre movimiento y emoción.
Si nos centramos en el desarrollo psicomotor, dentro del cuadro clínico del GLUT1 predominan la ataxia y la espasticidad.
La ataxia se trabaja a través del lenguaje simbólico. Para realizar determinados movimientos, la imitación, el "espejo" o la manipulación no son suficientes. El/la terapeuta debe crear en colaboración con el/la paciente un lenguaje que, por medio de elementos imaginarios (pelota, alas, perrito,…) se consigan realizar los movimientos deseados.
La espasticidad se trabaja a través de la respiración, estiramientos musculares y el encuentro empático entre cuerpos. El juego simbólico aparece lleno de elementos de quietud, cuidado y relajación muscular.
Otras áreas de trabajo son: atención y concentración, memoria, equilibrio, motricidad fina y gruesa, conciencia espacial y temporal, esquema corporal y creatividad.
La terapia transcurre dentro de un espacio seguro basado en el vínculo de confianza establecido con el/la terapeuta. Cuando el/la paciente comienza a tomar conciencia de los recursos nuevos que tiene en materia de movimiento, se siente alegre y con la capacidad de crear formas diferentes de relacionarse con el mundo.
El objetivo más importante de esta terapia es ayudar a el/la paciente a utilizar su cuerpo en movimiento como medio de comunicación, donde no existan límites ni impedimentos para expresar lo que verdaderamente siente.
Drs. Belén Pérez, Rafael Artuch, Esperanza Castejón y Natalia Egea.
Unitat de Malalties Metabòliques.
Danza Movimiento Terapia y GLUT1: Julia Mata Bueso. Psicóloga, Bailarina titulada y Máster en Danza Movimiento Terapia (UAB).
- 3915 lecturas